Инфекционные заболевания позвоночника могут иметь совершенно разную природу и возникать, как спонтанно образованным самостоятельным очагом, или же как осложнение уже имеющегося заболевания. К счастью, инфекции позвоночника встречаются довольно редко, особенно в развитых странах.
Тем не менее, во всех случаях это – серьезное заболевание, угрожающее здоровью и жизни больного, которое необходимо правильно лечить.
[obvodka]Содержание статьи:
- Причины возникновения инфекций позвоночника
- Симптомы и диагностика инфекционного поражения позвоночника
- Виды инфекционных заболеваний позвоночника[/obvodka]
Причины возникновения инфекций позвоночника – кто в группе риска?
Есть определённые предпосылки, которые несут в себе риск инфицирования позвоночника и развития инфекции в его структурах.
[minus title=’Группы людей, у которых чаще возникают инфекционные заражения позвоночника:’]
- Имеющие избыточный вес, страдающие ожирением.
- Лица с сахарным диабетом, с другой эндокринной патологией.
- Люди с неправильным питанием, недоеданием.
- Имеющие вредные привычки – курение, наркомания, алкоголизм.
- Лица, страдающие артритом.
- Перенесшие операции или какие-либо манипуляции в области позвоночника, люмбальные пункции.
- Хирургические вмешательства вследствие других заболеваний. Особенно, если впоследствии отмечались воспаления или инфицирование хирургических ран.
- Люди, перенесшие трансплантацию органов.
- С состоянием иммунодефицита – СПИД, состояние после радиологического лечения или химиотерапии при онкологии.
- Лица, страдающие онкологическими заболеваниями.
- Перенесшие инвазивные урологические процедуры.
- Имеющие какие-либо воспалительные или инфекционные заболевания (особенно туберкулез, сифилис).[/minus]
Чаще всего возбудителем инфекционных поражений позвоночника является золотистый стафилококк (Staphylococcusaureus). В последнее время специалисты отмечают рост инфекций позвоночника под воздействием грамотрицательных бактерий, из которых наиболее часто при данном заболевании выделяется синегнойная палочка (Pseudomonas).
Комментарий Кравченко Бориса Сергеевича, хирурга, врача ультразвуковой диагностики:
Также болевые ощущения в области позвоночника могут указывать на менингит или миелит.
Помимо этого, и внутренние органы таким образом могут свидетельствовать о том, что с ними не все в порядке.
Например, часто боль в поясничном отделе говорит о воспалении половой системы, придаточных органов или недугах толстой кишки. И это — лишь небольшой перечень возможных отклонений.
Поэтому при болях в спине настоятельно рекомендую пройти необходимые обследования и не затягивать с лечением, если оно потребуется.
Признаки и симптомы инфекционного поражения позвоночника – план диагностики
Инфекционный процесс, возникающий в тканях позвоночника или около него, очень часто «маскируется» под другие заболевания, поэтому важность своевременной и правильной диагностики трудно переоценить.
Симптомы инфекции позвоночника могут иметь отношения к различным её видам, но всё же есть различия, которые зависят от конкретной инфекции.
Что должно насторожить?
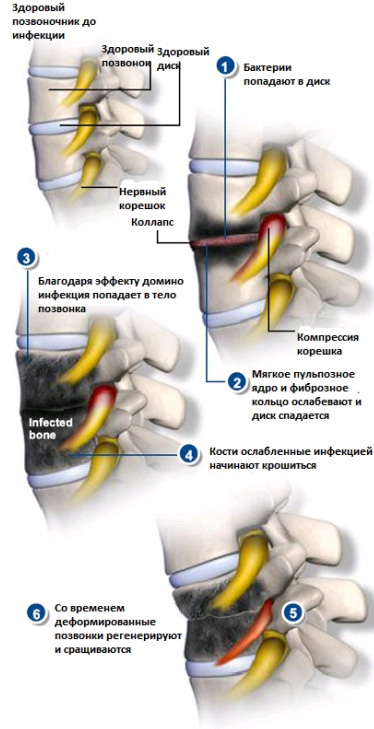 Сильные и постоянные боли в области спины. Особенно, когда они возникают сами по себе, а не как последствие травм или ушибов области позвоночника. Однако стоит помнить, что очень часто боли при инфекции позвоночника отсутствуют или носят непродолжительный, стертый характер.
Сильные и постоянные боли в области спины. Особенно, когда они возникают сами по себе, а не как последствие травм или ушибов области позвоночника. Однако стоит помнить, что очень часто боли при инфекции позвоночника отсутствуют или носят непродолжительный, стертый характер.- Повышения температуры может не быть (лихорадка бывает лишь у 25% заболевших), но в некоторых случаях держится температура до 37,5 градусов без симптомов ОРВИ, простуды. При остром инфекционном процессе температура тела может повышаться до 39-40 градусов.
- Общее недомогание, вялость, сонливость, слабость.
- Иногда отмечается ригидность шейного отдела позвоночника.
- Симптомы интоксикации встречаются лишь в некоторых случаях.
- Признаки воспаления ран после операции, истечение серозного или гнойного содержимого из них.
- Покраснение отдельных участков кожи над позвоночником.
- Утрата чувствительности на отдельных участках тела, ощущение онемения, мурашек в руках и ногах.
- В запущенных случаях больной может потерять контроль над дефекацией и мочеиспусканием.
- Без лечения и при быстром прогрессировании заболевания могут возникать судороги и параличи.
Как видно из списка симптомов, признаков, с точностью указывающих именно на инфекционный процесс в позвоночнике, нет. Именно поэтому как можно раньше необходима точная диагностика, позволяющая выявить природу возникших стертых симптомов.
Лабораторные исследования:
При воспалении и инфекционном поражении позвоночника в большинстве случаев будет повышена СОЭ. Лейкоцитоз в начале болезни отмечается только у 30% заболевших.
- Посев крови на определение возбудителя.
- Лабораторное исследование тканей, содержимого из ран, абсцессов, взятых при помощи биопсии или пункций, на предмет выявления возбудителя заболевания.
Диагностические методы:
- Рентген позвоночника
Рентгенография показывает обычно сужение промежутков между позвонками, участки повреждения костной ткани – эрозия, деструкция (которые, однако, могут не присутствовать в самом начале заболевания, а появятся гораздо позже)
При помощи МРТ можно точно диагностировать заболевание и определить область, который затронут патологическим процессом.
- Компьютерная томография
Этот метод используется сейчас реже, чем МРТ. Однако к нему прибегают, когда у больного отмечаются очень сильные боли в спине, и из-за них МРТ проводить проблематично.
Итак, наиболее результативными диагностическими мерами являются анализ крови на реакцию оседания эритроцитов (СОЭ) и МРТ позвоночника.
Виды инфекционных заболеваний позвоночника – особенности диагностики и лечения
Дисцит
Это – инфекционно-воспалительное поражение диска между позвонками. Чаще всего диагностируется у пациентов детского возраста.
Причина дисцита в подавляющем большинстве случаев остается не выявленной, но большинство специалистов утверждают всё-таки об инфекционной природе заболевания.
- Частым спутником дисцита является боль в спине. Маленькие дети могут отказываться ходить и двигаться. На диагностических мероприятиях ребенок откажется сгибаться или наклоняться из-за сильной боли.
- Тем не менее, температура тела при дисците очень часто остается в пределах нормы, не замечается также лихорадка или признаки интоксикации.
- На рентгенограмме дисцит проявит себя расширением тканей позвоночника. В боковой проекции может быть заметна эрозия концевых пластин на смежных позвонках.
- Как правило, СОЭ в анализе крови будет увеличено.
- Компьютерная томография или МРТ позволят выявить точную локализацию поражения.
- Биопсия для выявления возбудителя заболевания выполняется, если известно, что больной употреблял наркотики внутривенно, или же если заболевание возникло после хирургических или медицинских манипуляций. В других случаях чаще всего возбудитель – золотистый стафилококк.
Лечение дисцита:
- Большинство специалистов сходятся во мнении, что в лечении этого заболевания необходима иммобилизация. Как правило, выполняют гипсовую иммобилизацию.
- Необходима также терапия антибиотиками.
Остеомиелит позвоночника
Инфекционное поражение при данном заболевании затрагивает костные ткани позвонков. Возбудителями остеомиелита позвоночника могут быть и грибки, и бактерии – в этих случаях говорят о бактериальном или пиогенном остеомиелите.
В ряде случаев остеомиелит позвоночника вторичен, когда это — последствия других инфекционных процессов в организме больного, при которых возбудитель заносится в ткани позвоночника гематогенным путем. Как правило, нарастание симптомов очень длительно по времени – от начала заболевания до его диагностирования проходит иногда от 3 до 8 месяцев.
- Остеомиелит позвоночника почти всегда сопровождается болями в спине, часто – очень сильными. Со временем боль увеличивает интенсивность и становится постоянной, не проходит даже в состоянии покоя, в положении лежа.
- Как правило, остеомиелит позвоночника проявляется повышением температуры тела.
- В анализе крови можно увидеть повышение СОЭ и лейкоцитоз.
- При прогрессировании заболевания у больного может развиться нарушение мочеиспускания.
Неврологические симптомы при остиомиелите позвоночника возникают, когда в значительной степени оказываются пораженными костные ткани позвонков, с их распадом и деструкцией.
Возбудителем остиомиелита позвоночника чаще всего является золотистый стафилококк.
Лечение остиомиелита позвоночника:
- Длительный период интенсивной терапии антибиотиками. Как правило, в течении полутора месяцев больному вводят антибиотики внутривенно, а затем в течение следующих полутора месяцев – перорально.
- При туберкулезном поражении и при некоторых других инфекциях позвоночника для лечения остеомиелита иногда требуется оперативное вмешательство.
Эпидуральный абсцесс
Это – гнойный воспалительный процесс в пространстве над твердой оболочкой спинного мозга. Гнойные массы могут инкапсулироваться и сдавливать нервные корешки. Кроме этого, возникает и расплавление самих нервных структур и окружающих тканей, что приводит к необратимым последствиям, выпадению некоторых функций, напрямую угрожает здоровью и жизни больного.
В самом начале заболевания симптомы могут быть незначительные. Может появляться покалывание в месте воспаления или в конечностях по ходу нервных корешков, слабость.
Для того, чтобы заподозрить эпидуральный абсцесс, специалист должен осмотреть спину и определить, нет ли асимметрии, отека, местных выпячиваний, очаговых покраснений кожи. Специалист должен проверить также неврологический статус больного.
- У больного берут образец крови для определения СОЭ (при эпидуральном абсцессе этот показатель будет увеличен), а также для посева – на определение возбудителя.
- МРТ покажет наличие компрессии участков спинного мозга, жидкости в паравертебральном пространстве, остеомиелита и участков разрушения котных тканей, если они имеются. При эпидуральном абсцессе МРТ является самым результативным и точным методом диагностики.
Лечение абсцесса:
- Операция по всткрытию абсцесса и удалению пораженных тканей, если у больного появился стойкий неврологический статус, а боли не купируются даже сильными обезболивающими средствами.
- Дренирование раны.
- Антибиотикотерапия.
Послеоперационные инфекционные поражения позвоночника
При операциях на позвоночнике сегодня всё чаще используют жесткие металлические фиксаторы, обеспечивающие иммобилизацию позвоночного столба в послеоперационный период и более быстрое сращение поврежденных костных тканей.
Но фиксаторы – это, по сути, импланты, которые для организма чужеродны. Очень часто происходит инфицирование зон, где установлены фиксаторы, даже несмотря на антибиотикотерапию.
Инфицирование позвоночника и тяжесть протекания этого осложнения зависят от состояния человека, наличия у него других заболеваний.
Симптомами послеоперационной инфекции являются появление болей в зоне выполненной операции, выделения из хирургических ран, припухлость и покраснение тканей в месте операции, образование гематом или абсцессов.
На возникшее инфекционное поражение организм больного может ответить повышением температуры – от субфебрильной до очень высокой, слабостью, симптомами интоксикации.
- Повышенный показатель СОЭ, лейкоцитоз в анализе крови.
Лечение послеоперационного инфицирования позвоночника:
- Проводят диагностическое оперативное вмешательство для визуализации процесса, с одновременной санацией хирургической раны.
- Хирургическое дренирование раны.
- Введение антибиотиков в рану.
- Терапия антибиотиками широкого спектра действия.
Наиболее часто послеоперационное инфицирование позвоночника бывает вызвано золотистым стафилококком.
Туберкулезный спондилит (болезнь Потта)
Очень часто туберкулезное инфицирование позвоночника протекает скрыто у больного туберкулезом. Заражение происходит из первичного очага в мочеполовой системе или легких.
Туберкулезное поражение позвоночника проявляется вначале незначительными, со временем усиливающимися болями в зоне воспаления. Иногда от начала инфицирования до точной постановки диагноза может пройти несколько месяцев.
Чаще всего туберкулезное инфицирование поражает грудной отдел позвоночника, затем распространяясь на пояснично-крестцовый или шейно-грудной отделы.
Клиническая картина и неврологический статус при туберкулезном инфицировании позвоночника не отличается от любого другого инфекционного поражения.
От других поражений позвоночника, вызванных инфекцией, туберкулезный спондилит отличается наличием нестабильности позвоночника и смещением позвонков, это обусловлено поражением связок и задних элементов позвонков. При запущенном заболевании у больного появляется так называемая триада Потта: абсцесс на позвоночнике, горб в грудном отделе вследствие сильного искривления позвоночного столба, потеря чувствительности, или частичный или полный паралич верхних, нижних конечностей ниже зоны поражения.
Диагностика основывается на:
- Изучении анамнеза – наличие туберкулеза у больного.
- Как правило, анализ крови при туберкулезном спондилите не показателен – обычно СОЭ не более 30.
- Рентгенография поможет визуализировать очаги воспаления на передних углах тел соседних позвонков, скопление жидкости в паравертебральном пространстве с отслойкой передней продольной связки, изменения в тканях дужек позвонков, мягких тканях вокруг позвоночного столба.
- МРТ или КТ поможет выявить точную локализацию очага воспаления или абсцесс.
Лечение:
- Прежде всего, против возбудителя – этиотропная терапия.
- Противовоспалительная терапия, витаминотерапия.
- При абсцессах, большом натеке с компрессией спинного мозга и нервных корешков – хирургическое лечение.
Бруцеллезный спондилит
Заражение происходит от употребления в пищу продуктов от зараженных животных или от контакта в ними. Инкубационный период может быть до 2 месяцев, после чего у больного возникают лихорадка, повышение температуры тела, кожные высыпания.
Заболевание поражает опорно-двигательный аппарат, в результате чего возникают множественные очаги нагноений в мышцах, суставах, связках, в том числе и в позвоночнике.
Симптомы заболевания могут начинаться появлением болей в пояснице и крестце, усиливающимися при любой нагрузке, при вставании, ходьбе, прыжках.
Диагностика:
- Изучение анамнеза – наличие бруцеллеза у больного, подтвержденное лабораторными исследованиями.
- Для определения зоны повреждения позвоночника выполняются рентгенография, МРТ или КТ.
Лечение:
- Антибиотикотерапия.
- Противовоспалительная терапия, обезболивающие препараты.
- Лечебная физкультура.
- Санаторно-курортное лечение в периоде реабилитации.